地域での人のつながりを強くする「社会的処方」(大阪ええまちプロジェクト 大交流会 基調講演)
2023年7月24日
「多様なつながりが、地域を支える『それも、ええやん!』を認め合えるええまちに」テーマに、
2023年2月16・17日の2日間、大阪市都島区にあるNTT西日本本社隣接の「QUINTBRIDGE(クイントブリッジ)」を配信会場にオンライン(Zoom)で開催されました。
基調講演には146名以上がご参加され「地域での人のつながりを強くする『社会的処方』」と題して、西 智弘さんからお話をいただきました。
当日の内容をレポートにして皆さまにもお届けします。

基調講演ゲスト:西 智弘(にし ともひろ)さん
川崎市立井田病院かわさき総合ケアセンター
一般社団法人プラスケア代表理事
2005年北海道大学卒。室蘭日鋼記念病院で家庭医療を中心に初期研修後、川崎市立井田病院で総合内科/緩和ケアを研修。その後2009年から栃木県立がんセンターにて腫瘍内科を研修。2012年から現職。現在、腫瘍内科の業務を中心に、緩和ケアチーム、在宅医療にも関わる。日本臨床腫瘍学会がん薬物療法専門医。
著書に『社会的処方』(学芸出版)ほか
「孤独・孤立」への処方箋としての「社会的処方」
「社会的処方」とは、医薬品などによって人を健康にすることではなく、人と人のつながりを用いて「孤独・孤立」のような問題を解消し、人を元気にする仕組みです。
「処方」という言葉が付くと、これは病院や医療従事者向けの話かと思われるかもしれません。しかし医者や看護師だけではなく、街の住民たち、暮らす人たちみんなで取り組んでいこうというのが「社会的処方」です。
「孤独・孤立」がどのような問題となっているのか
日本でも国全体の取り組みとして「孤独・孤立」の問題を解決しようという動きがすでに始まっています。「孤独・孤立」が、社会にとって非常に大きな問題となるとわかってきたことが取り組みの背景としてあります。

ある研究(※)で、どのような人が要介護状態になりにくいかを調べたところ、「運動サークルに参加して、積極的に運動する」という人が要介護状態に最もなりにくいことがわかりました。
ところが詳しくリスク要因を調べてみると、「運動したかどうか」は要介護状態を予防する決定的な要因ではありませんでした。実際、運動サークルには参加しないが、黙々と1人で散歩をする人、1人で自宅やジムで運動する人もいます。
この研究からわかったことは、「友人がいない人ほど将来的に要介護状態になるリスクが高い」ということでした。
※研究について
参考(1):研究論文(日本人高齢者におけるスポーツ団体への参加と機能障害の予防: AGESコホート研究)
Kanamori S,et al. Participation in Sports Organizations and the Prevention of Functional Disability in Older Japanese: The AGES Cohort Study. PLoS One.2012;7:e51061.
参考(2):その他、類似の研究としてこのようなものもあります。
人と人とのつながりが元気なまちをつくる ~最新フレイル予防の視点から見る地域活動の意義~(東京ホームタウン大学 2018年度総括イベント 基調講義レポート)
健康とはなにか?社会参加率の低い日本
「健康3本柱」というものがあります。
1.食べること、2.運動すること、3.社会参加(外出や人との交流)のことを言います。
またWHO(世界保健機関)憲章においても、健康とは「身体的、精神的、社会的に完全に良好な状態」であることと宣言されています。
社会参加については、日本でないがしろにされてきた歴史があります。1999年から2002年のOECD(経済協力開発機構)の調査でも、日本人の社会参加率は各国の平均を大きく下回っていました(29ヶ国中20番目)。
「孤独・孤立」という現代病に向き合う、医療従事者
さらに、僕たち医者も「孤独・孤立」という問題に取り組まざるを得なくなったという経緯があります。どういうことかと言うと、人との交流がない、社会参加もないという「社会的孤立」が、人の寿命を短くしているという研究結果が出たのです。
しかも「孤独・孤立」は単にリスクがあると言うだけでなく、たばこやお酒、メタボ(生活習慣病予備軍)と同じか、それ以上に寿命を縮めるリスクがあるとされています。
健康診断では、「たばこの吸いすぎ、お酒の飲み過ぎじゃないですか?」と必ずと言っていいほど僕らはお話しします。これからは診察室で「あなた友達いますか?」と、こんな風に直接的に聞くことはないと思いますが、それほど死亡率に関わってきていて、医者も問題視すべき状況になっています。
また「孤独・孤立」による認知症発症率や、転倒の発生率が高くなっていて、寝たきりとなる方も多いです。日本は自殺率が高いのですが、コロナ禍以後の社会の分断や「孤独・孤立」がますます進んだことにより、さらなる自殺率の悪化につながるのではと考えられています。
ひとりで悩まなくてもいい、安心して暮らせるまちに
僕自身はがんの専門医です。現在がんは適切な治療を受けながら、5年から10年単位で生きられるようになってきました。
患者さんには、がんを持病として治療しながら社会の中で普通に生活をしていきたいという思いがあります、しかし、がんと診断されたことで社会から切り離されたり、友人関係がおかしくなったり、知人から怪しい商品を勧められたり…そのように孤立していく患者さんの現状があります。

患者さんが社会で孤立する課題は、病院の中では解決できません。この課題は病院の外で取り組む必要があると考え、2017年、僕は川崎市中原区で「暮らしの保健室」の運営会社・一般社団法人プラスケアを立ち上げました。
「暮らしの保健室」は訪問看護師の秋山正子さんによって、東京・新宿で創設されました。現在は全国でおよそ100ヶ所あり、僕たちはその1つを川崎市中原区で運営しています。
病院で相談しにくい悩みや、がんや認知症といった病気を抱えて生きていくにはどうすればいいの?といったことなどを、町なかで気軽に相談したり、つながったりできる場所が「暮らしの保健室」です。
さらに「暮らしの保健室」が持つ大切な機能として、「受け入れられる、安心な居場所」というのがあります。窓口となるのはコミュニティナースであったり、ボランティアさんであったりするんですけど、相談を受けるのが目的ではなく、あくまで居場所であるということなんです。
僕は「暮らしの保健室」の活動を通じて、人々は問題を解決してもらいたいというよりも、誰にも打ち明けられない、言葉にできない苦しさのようなものを誰かに分かってほしい、という思いを持っていることがわかりました。

「ここに来れば誰かが味方になってくれる」、「ひとりで悩まなくてもよかったんだ」と、誰かとつながれる場所・環境が町のなかにあることが重要なんじゃないかと思っています。
社会的処方が生まれた背景
「暮らしの保健室」の活動だけでは、どうしてもリーチできない方々がいらっしゃるのも事実です。なんとかして社会的孤立にアプローチする方法はないかと探していたとき、冒頭に上げた「社会的処方」という概念に出会いました。これは素晴らしいと思い、「社会的処方研究所」を立ち上げるきっかけとなりました。
社会的処方は1980年代にイギリスで取り組みが始まりました。イギリスは移民が多く、英語が話せない方は労働条件の悪い職に就き、適切な医療も受けられませんでした。社会の中で孤立して生きている状態です。
ある時バングラデシュからの移民だった若い女性が、ひどい病気になり、誰も関わることなく死んでしまうということがありました。
「同じ町の中で暮らしていながら、あんな悲惨なことが起きていいものだろうか」という声が地域から上がり、移民に英語を教える人、子どもたちの面倒をみる人、アートでつながる人たちが地域から現れ、社会的処方の取り組みにつながっていったということです。
2000年代にはイギリス保健省が、家庭医の負担軽減を図る取り組みの一つとして、社会的処方を白書の中で取り上げ、2016年にはイギリスで全国的なネットワークが作られて、現在100以上の社会的処方の仕組みが稼働しています。
社会的処方の3つの基本理念
社会的処方の実践へ向けて、3つの基本理念を確認しておきます。
まず「人間中心性」ということです。
例えば、1人暮らしの高齢男性で不眠を抱える方がおり、診察に来られました。
その方へ睡眠薬を処方するのも医師としての選択肢ですが、その方の生活や志向に触れる問診をいくつか重ねて、その方の以前の職業(花屋を経営)を活かした、日中に役割をもって外出できる非営利活動(市民が植物の手入れをする団体)へつないだところ、活動量が増えて生活リズムも安定し、何より役割を持って生きるという心の状態を手に入れ、不眠も解消しました。
一方で、もし同じ不眠の症状を訴えた方が来られたとしても、その背景(これまでの経験・趣味や得意・関心・得たい役割)が異なると、つなぎ先が変わるので、誰にでも同じ活動が有効というわけではなく、「その人がどんな人で、どんな趣味や特技があるのかを聞いてからでないと社会的処方はできない」ということが「人間中心性」の概念です。
2つ目の「エンパワメント」は、その人が持っている力を引き出す、伸ばすということです。
例えば「ずっと主婦をやってきたから手に職はありません」、「障がいや病気があります」と話す人でも、興味や関心、得意なことはあって、それが社会参加につながるはずなんです。「何もできない」という思い込みが、エンパワメントされてない状態です。
支援者は、こうした思い込みや「障がいや病気」というレッテルをはがし、ケアすることで、社会参加できる方法を引き出すこと、これが「エンパワメント」です。
最後の「共創」ですが、「この地域は都会ではないので、社会資源はありません。だから社会的処方はできません。」という意見をいただくことがあります。しかし例えば、AさんにはAさんの、BさんにはBさんの興味や関心に合う社会資源を見つけ出し、もしそれが無ければ支援者と一緒に創っていこうという考え方、これが「共創」です。
ケアとキュア
「キュア」とは医師が専門とする領域の話で、薬や手術で患者の苦しみを和らげ、無くしていく援助です。
「ケア」とは、今この話を聞いていただいているみなさんが、関係性に基づいて、関係の力を使って、患者さんやその家族の主観的な苦しみを和らげ、軽くしていく援助を言います。人間は、ケガ・病気などの客観的な状況と、主観的なもの(想い・願い・価値観)にズレがあるときに苦しみが生じます。
例えば、腕を骨折した場合、「キュア」によって医師が骨折を治療し、骨折という客観的な状況を主観的な状況(腕が治ってほしいという願い)へ近づけ、ズレを無くす援助をします。
その一方、例えばパーキンソン病のような進行性・完治ができない病気の場合、「キュア」によって2つの状況のズレを無くす効果は期待できません。しかし「ケア」によって、主観的な想い・願い・価値観を、客観的な状況(パーキンソン病を持つ身体的状態)のほうへ近づけていく、ズレを無くす援助ができれば、「ケア」は医師が手術をするのと同じくらいのパワーを持つものだということになります。
これからみなさんがやろうとしていることは、関係の力によって、医師と同じくらい苦しみを取ることができるという、画期的なことなんです。
ダンスによる「ケア」 で患者と家族に起こった変化
社会的処方の事例として、パーキンソン病の患者さんのダンス活動「DANCE WELL(ダンス・ウェル)」があります。この活動では患者さん、そしてすべての参加者をダンサーと呼び、あくまで芸術活動としてあり、正解や上手い・下手を競うのではなく、自分の感情やアートなどから感じたことを身体で表現する、ダンスを通じた表現で社会に参加していくというものです。

ダンサーとして参加している、パーキンソン病患者Aさんは、症状による自分の手足の動きを「醜い」と感じていました。Aさんは日本での活動団体である「ダンス・ウェル石川」に参加し続けて、やがて表現の幅が広がり、「ダンス・ウェル石川」共同代表・なかむらさんが企画する映像作品にも出演しました。
作品に出演することは、多くの人の目に触れることを意味します。それをAさんが自ら良しとし、「これでいいんだ、この動きと表現が自分らしさなんだ」とするまでにAさんの心境には変化が起きていたと思います。
その後Aさんの妻から、なかむらさんに手紙が届き、「これまで病気を患った夫を嫌だなと思っていましたが、最近はかわいいと思えるようになりました」と書かれてあったそうです。
ここには大きな意味があると思います。パーキンソン病の状態は何も変わっていないにも関わらず、本人も周囲の家族もネガティブに受け止めず、状況が変わったということです。
社会的処方の事例「自然を利用した社会的処方」
イギリスでは、グリーン/ブルー ソーシャル プリスクライビング(森の中や水辺を利用した社会的処方)が実践されています。これは「森の中や水辺に、障がいを持つ人、病気のある人がアクセスできないのは不平等である」という考えから始まったものです。
日本では鎌倉で活動する一般社団法人サーファーズケアコミュニティ(以前の活動名はナミニケーションズ)の取り組みがあります。障がいや病気を持つ方や認知症の方で「サーフィンをやってみたい・続けたい」という思いを持つ方を支援しています。

自然を利用するこうした取り組みは、「自然と触れ合いたい」という患者さんのメンタルヘルスを改善するだけでなく、実は自然環境の保全にもつながっています。森や水辺を保全することは、自然へのアクセスを改善し、病気・障がい、社会格差による自然との断絶を解消します。
社会的処方を、市民の<文化>に
これまでお話ししてきたように、社会的処方は医療従事者だけの話ではありません。
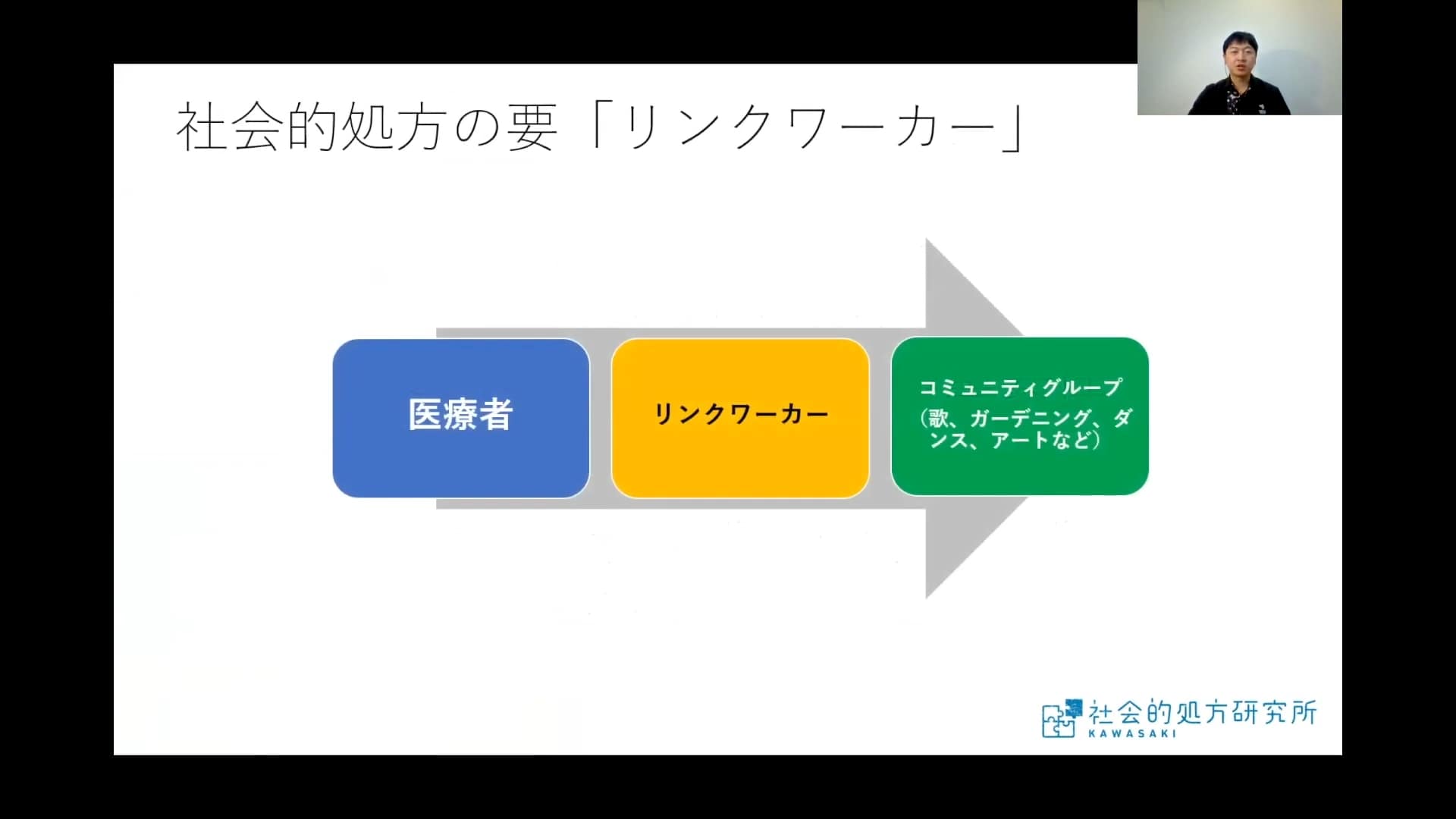
イギリスでは、リンクワーカーという非医療職の職種が養成されています。
「孤立・孤独」を解消する社会的処方が必要だと医師が診断した場合、医師からリンクワーカーに連絡が届き、リンクワーカーが患者と面接し、必要ならばコミュニティグループ(歌、ダンス、ガーデニング、アートなど)の活動に患者さんをつなげる役割を持っています。
イギリスでは政府の予算がついてリンクワーカーが1000人単位で養成されています。しかし、僕は日本でリンクワーカーを作っていくよりも、まず社会的処方を文化にすることが先だと思っています。
政府が先にリンクワーカーを養成すれば、市民活動が育たず、ただ「専門職に任せればいい」となってしまう。1人1人がリンクワーカー的役割を持ち、できることを持ち寄って動いていくことが重要であると思っています。
イギリスのフルームという町では、リンクワーカーはヘルスコネクターとコミュニティコネクターの2つに分かれて協働しています。
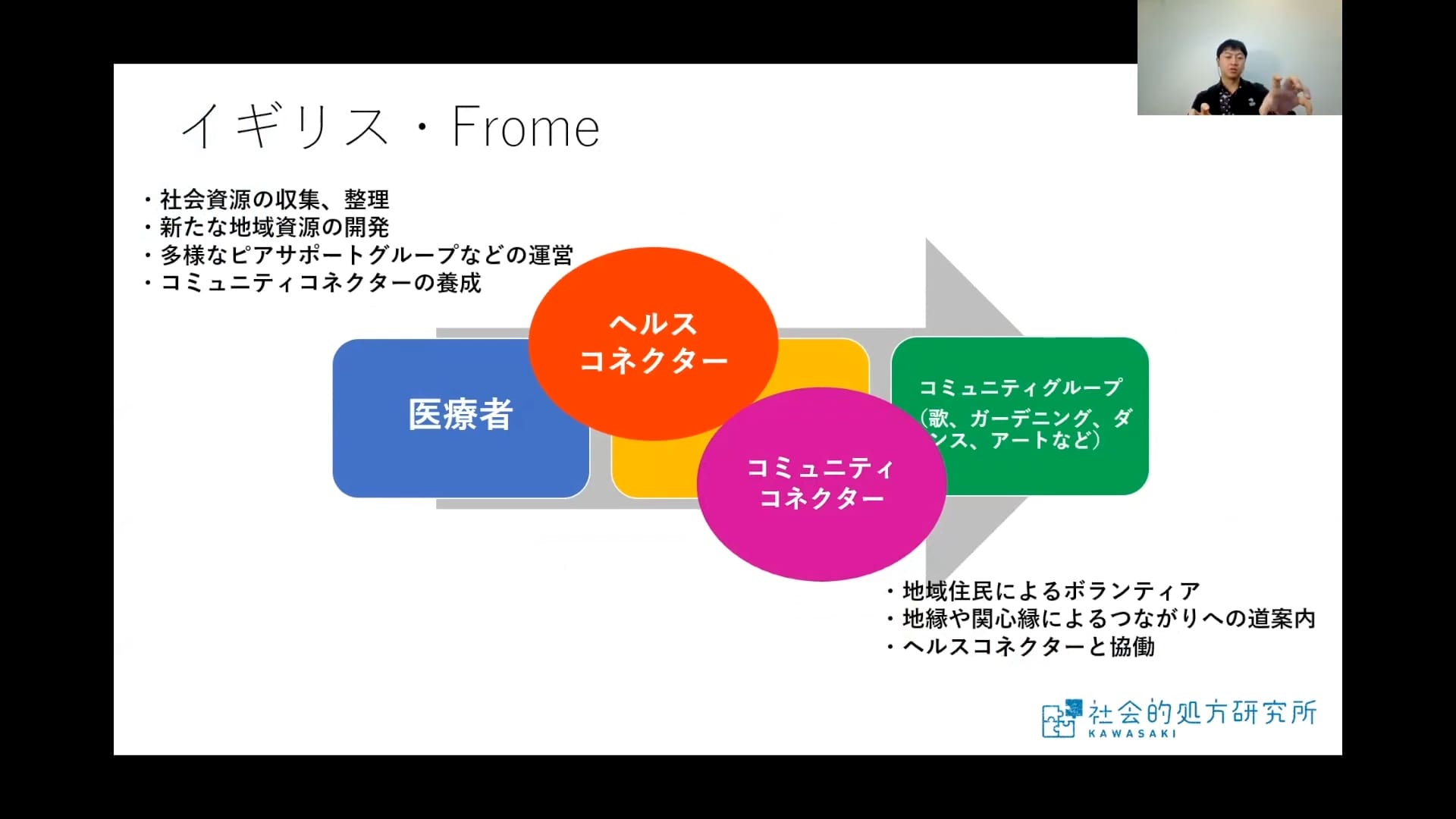
ヘルスコネクターは医療機関との連携、社会資源の収集、地域資源の開発に携わる専門職で、地域の中でも10人ほどです。それに対してコミュニティコネクターは、いわゆるお節介おじちゃん、お節介おばちゃんたちの地域住民ボランティアです。日本で社会的処方を文化にしていくためには、このコミュニティコネクターを増やす必要があると思います。
社会的孤立は、都市部を中心に今後10年の課題となります。100%そうなります。
社会的処方が孤立を解決する一番いい方法かどうかは、まだわからない部分もありますが、有効となる方法だと考えています。また健康度を向上したり、医療費を削減したりといったことに寄与する可能性が高いと思っています。
病気や障がいを持っていたとしても「そのままで良い」が当然の社会を作っていくことが重要です。
それはつまり、「キュア」よりも「ケア」を地域に広げることです。
「ケア」を広げるということは、社会的処方を文化にするということです。
日本では地域の問題を解決するために、例えば公的なものから民間のものまで、A、B、Cの3つの活動(団体)が同時にあったとしても、それぞれが独立してしまって、お互いに何をやっているかわからない、もっと横のつながりで、お互いに支え合い協力していけば問題は解決できるのに、ということが山ほどあるんです。
それぞれの活動の橋渡しをする、リンクワーカー的役割を果たす機能が各地域に必要で、こうした網目、ネットワークで町を支え、その網目が細かければ細かいほど取りこぼされる人が減る、地域課題に強い町になるんじゃないかと思っています。
質疑応答
Q:イギリスではリンクワーカーの研修や養成はどのようなものですか?
日本で社会的処方の取り組みを広げるために良い方法はありますか?
A:コミュニティコネクターはおよそ半日の研修で資格が取れるようです。
仲間を増やす意味合いが強いのかもしれません。日本で社会的処方を広げる場合も、入口はこのような方法で成り手を増やしていくのがいいんじゃないかと思います。
もっと興味がある人には、アドバンストな研修やオンラインで勉強するという形がいいのかなと。
Q:リンクワーカー的役割を持った機能を、日本で広げるために行政サイドに求めることはありますか?
A:骨太の方針という政府の経済政策に社会的処方も盛り込まれていて(2020年7月)、社会的処方をモデル事業のような形で制度として整備を始めているところです。
注意しないといけないのは、僕たちが先んじて地域で、民間で町のなかの仕組みを成熟させること。先に制度が来てしまうと、中身のない形骸化したものになりかねません。
====
編集後記
====
「それもええやん」を認め合い、エンパワメントにつながる目線で場を探し・共創し、地域全体でいきいきと過ごせるようになる「社会的処方」という考え方と具体的な実践例や変化の様子をお話いただきました。
「その方がいいよね」というひとりひとりの行動が、制度以上に地域の未来をよりよく変えるチカラになる画期的なことですよ!と応援の気持ちを受け止めました。
